El VIH y las personas transgénero: Supresión viral
Los datos del 2020 deben interpretarse con cautela debido al impacto de la pandemia de COVID-19 en el acceso a las pruebas de detección del VIH, los servicios relacionados con la atención y las actividades de vigilancia de casos en las jurisdicciones estatales y locales. Si bien los datos del 2020 sobre diagnósticos de VIH y resultados de prevención y atención están disponibles, no estamos actualizando este contenido web con datos de estos informes.
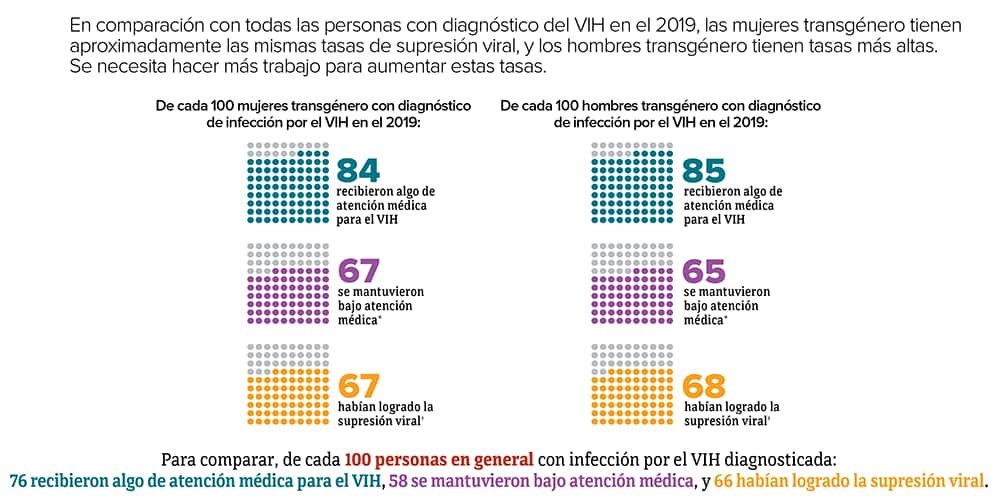
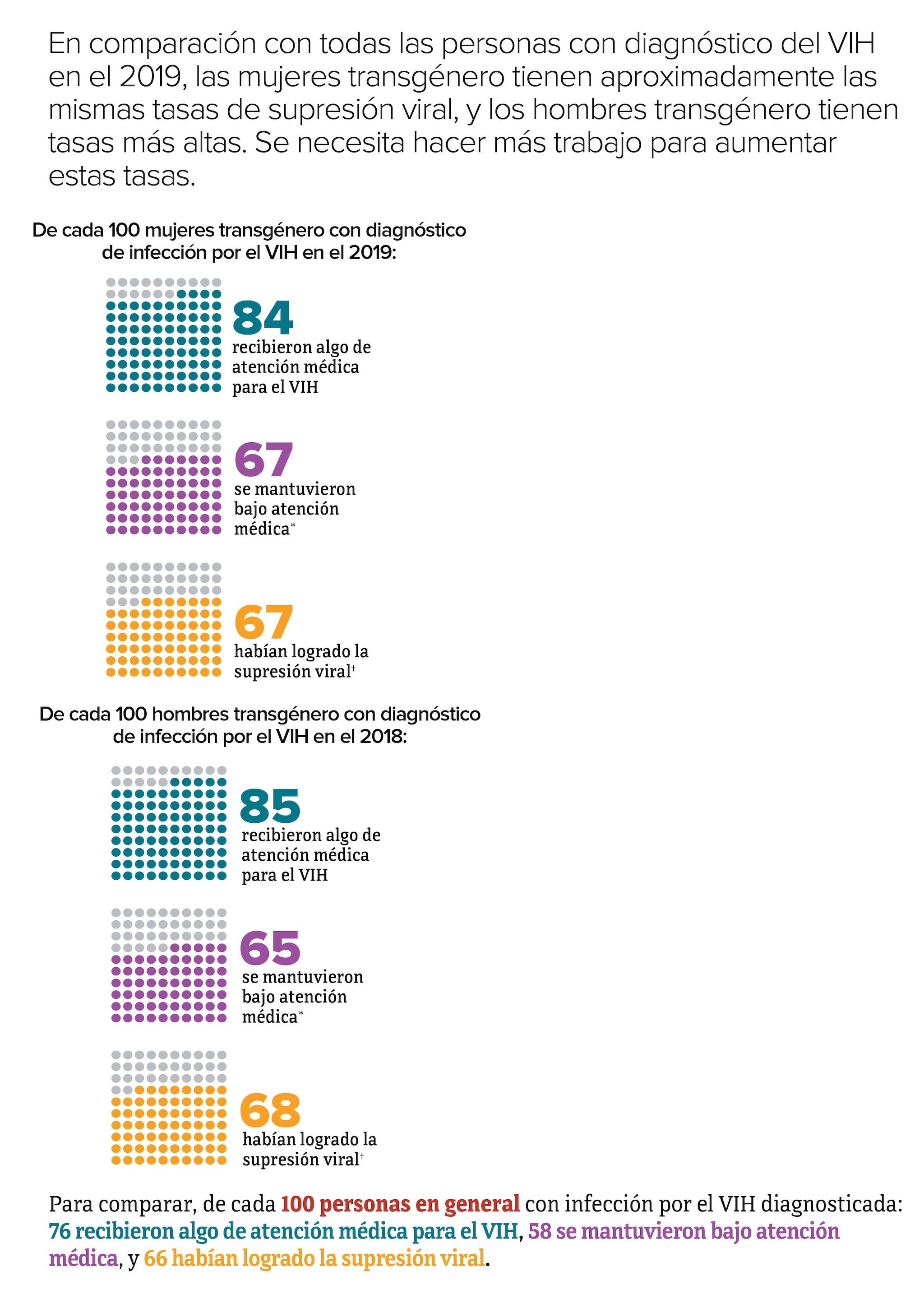
“Supresión viral” se refiere al porcentaje de personas con infección por el VIH diagnosticada que tienen menos de 200 copias de VIH por mililitro de sangre.

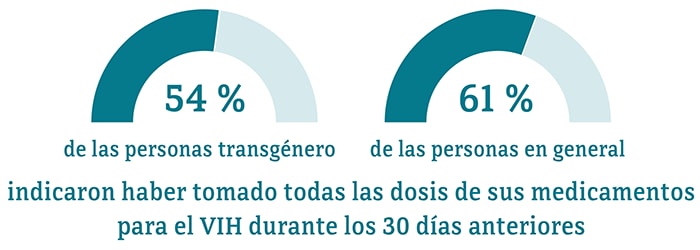
Es importante que las personas transgénero sepan si tienen el VIH para que puedan tomar medicamentos para tratar el VIH en caso de tenerlo. Tomar medicamentos para el VIH todos los días puede hacer que la carga viral llegue a niveles indetectables. Las personas que logran y mantienen una carga viral indetectable (o mantienen la supresión viral) pueden mantenerse sanas durante muchos años y no transmitirán el VIH a sus parejas sexuales.
* Se hicieron 2 pruebas de carga viral o de CD4 con un intervalo de al menos 3 meses en un año.
† Tuvieron menos de 200 copias del VIH por mililitro de sangre en la prueba de carga viral más reciente.
Fuente: CDC. Monitoring selected national HIV prevention and care objectives by using HIV surveillance data—United States and 6 Dependent Areas, 2019. HIV Surveillance Special Report 2021; 26(2).
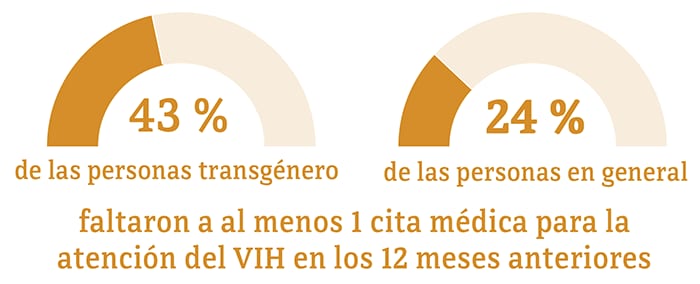
Aunque muchas de las personas que toman medicamentos para el VIH han logrado la supresión viral, algunas de ellas no tienen supresión viral actualmente o no la mantienen a lo largo del tiempo. Algunos de los desafíos para lograr y mantener la supresión viral incluyen saltarse múltiples dosis del tratamiento para el VIH, faltar a citas médicas o necesitar otros servicios de atención médica importantes.

*Entre las personas de 18 años de edad o más.
Fuente: CDC. Medical Monitoring Project.

*Entre las personas de 18 años de edad o más.
Fuente: CDC. Medical Monitoring Project.

*Entre las personas de 18 años de edad o más.
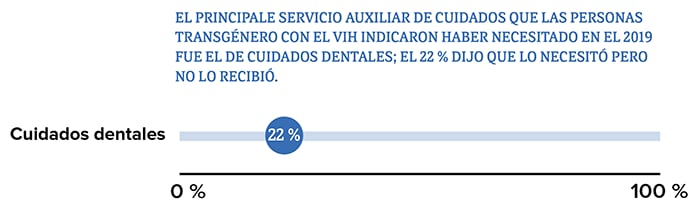
†Los servicios auxiliares para el cuidado del VIH, como los de administración de casos y de salud mental, son servicios que dan apoyo para que las personas se mantengan bajo atención médica para el VIH.
Fuente: CDC. Medical Monitoring Project.
Los problemas sociales y económicos —como no tener hogar, la depresión y el estigma— han impedido que algunas personas transgénero recibieran los cuidados y el tratamiento para el VIH que necesitan. Estos factores hacen que algunas personas transgénero con el VIH tengan dificultad para lograr y mantener la supresión viral.

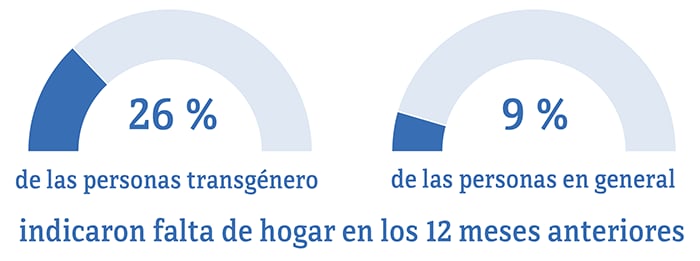
*Entre las personas de 18 años de edad o más.
Fuente: CDC. Medical Monitoring Project.

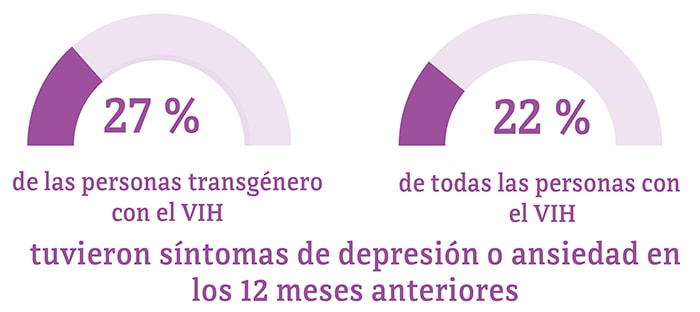
*Entre las personas de 18 años de edad o más.
Fuente: CDC. Medical Monitoring Project.
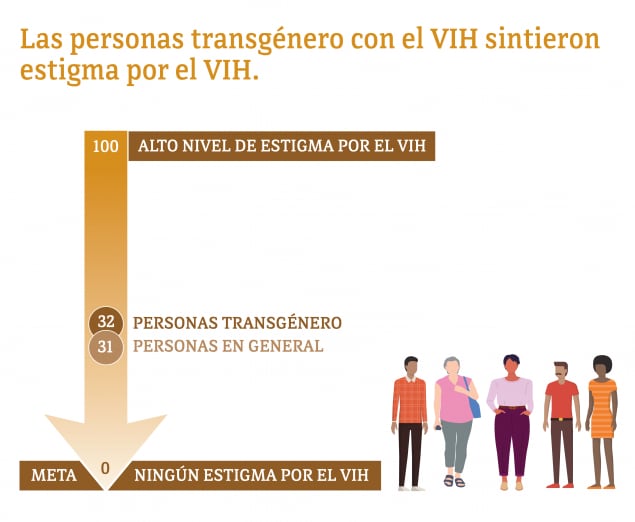
*Entre las personas de 18 años de edad o más.
Escala de 10 ítems que va de 0 (sin estigma) a 100 (alto nivel de estigma) que mide el estigma personalizado, las preocupaciones por la divulgación, la imagen negativa de sí mismo y las actitudes públicas percibidas sobre las personas con el VIH.
Fuente: CDC. Medical Monitoring Project.
Muertes
En el 2019 hubo 141 muertes entre las personas transgénero con diagnóstico de infección por el VIH en los EE. UU. y áreas dependientes. Estas muertes pudieron deberse a cualquier causa.
- CDC. HIV infection, risk, prevention, and testing behaviors among transgender women–National HIV Behavioral Surveillance–7 U.S. Cities, 2019-2020 [PDF - 2 MB]. HIV Surveillance Special Report 2021.
- CDC. Diagnoses of HIV infection in the United States and dependent areas, 2018 (updated). HIV Surveillance Report 2020;31.
- CDC. Behavioral and clinical characteristics of persons with diagnosed HIV infection—Medical Monitoring Project, United States, 2018 cycle (June 2018–May 2019) [PDF - 905 KB]. HIV Surveillance Special Report 2020;25.
- CDC. Selected national HIV prevention and care outcomes [PDF - 2 MB] (slides).
- Becasen JS, Denard CL, Mullins MM, Higa DH, Sipe TA. Estimating the prevalence of HIV and sexual behaviors among the US transgender population: a systematic review and meta-analysis, 2006–2017. Am J Public Health 2018. e1-e8. PubMed abstract.
- Baral SD, Poteat T, Strömdahl S, Wirtz AL, Guadamuz TE, Beyrer C. Worldwide burden of HIV in transgender women: a systematic review and meta-analysis. Lancet Infect Dis 2013;13(3):214-22. PubMed abstract.
- Brennan J, Kuhns LM, Johnson AK, Belzer M, Wilson EC, Garofalo R, et al. Syndemic theory and HIV-related risk among young transgender women: the role of multiple, co-occurring health problems and social marginalization. Am J Public Health 2012;102(9):1751-7. PubMed abstract.
- Herman JL, Flores AR, Brown TNT, Wilson BDM, Conron KJ (2017). Age of individuals who identify as transgender in the United States. Los Angeles, CA: The Williams Institute.
- CDC. CDC-funded HIV testing: United States, Puerto Rico, and U.S. Virgin Islands, 2015 [PDF - 2 MB]. July 2017.
- Chen S, McFarland W, Thompson HM, Raymond HF. Transmen in San Francisco: what do we know from HIV test site data?AIDS Behav 2011;15:659-62. PubMed abstract.
- Clark H, Babu AS, Wiewel EW, Opoku J, Crepaz N. Diagnosed HIV infection in transgender adults and Adolescents: Results from the National HIV Surveillance System, 2009-2014. PubMed abstract.
- De Santis JP. HIV infection risk factors among male-to-female transgender persons: a review of the literature. J Assoc Nurses AIDS Care 2009;20(5):362-72. PubMed abstract.
- Flores AR, Herman JL, Gates GJ, Brown TNT. How many adults identify as transgender in the United States? Los Angeles, CA: The Williams Institute. June 2016.
- Garofalo R, Johnson AK, Kuhns LM, Cotton C, Joseph H, Margolis A. Life Skills: evaluation of a theory-driven behavioral HIV prevention intervention for young transgender women. J Urban Health 2012;89(3):419-31. PubMed abstract.
- Herbst JH, Jacobs ED, Finlayson TJ, McKleroy VS, Neumann MS, Crepaz N. Estimating HIV prevalence and risk behaviors of transgender persons in the United States: a systematic review. AIDS Behav 2008;12(1):1-17. PubMed abstract.
- Hotton AL, Garofalo R, Kuhns LM, Johnson AK. Substance use as a mediator of the relationship between life stress and sexual risk among young transgender women. AIDS Educ Prev 2013;25(1):62-71. PubMed abstract.
- James SE, Herman JL, Rankin S, Keisling M, Mottet L, Anafi M. The Report of the 2015 U.S. Transgender Survey. Washington, DC: National Center for Transgender Equality; 2016.
- Meerwijk EL, Sevelius JM. Transgender population size in the United States: a meta-regression of population-based probability samples. Am J Public Health 2017; 107(2):e1-e8. PubMed abstract.
- Mizuno Y, Frazier EL, Huang P, Skarbinski J. Characteristics of transgender women living with HIV receiving medical care in the United States LGBT Health 2015;2(00):1-7. PubMed abstract.
- New York City Department of Health and Mental Hygiene. Surveillance slide sets: HIV among people identified as transgender in New York City, 2015-2019. December 2020. Accessed March 22, 2021.
- Nuttbrock L, Hwahng S, Bockting W, Rosenblum, A, Mason, M, Macri M, et al. Lifetime risk factors for HIV/sexually transmitted infections among male-to-female transgender persons. J Acquir Immun Def Syndr 2009;52(3):417–21. PubMed abstract.
- Reisner SL, Perkovich B, Mimiaga MJ. A mixed methods study of the sexual health needs of New England transmen who have sex with nontransgender men. AIDS Patient Care STDS 2010;24(8):501-13. PubMed abstract.
- Rowniak S, Chesla C, Rose CD, Holzemer WL. Transmen: the HIV risk of gay identity. AIDS Educ Prev 2011;23(6):508-20. PubMed abstract.
- Sanchez T, Finlayson T, Murrill C, Guilin V, Dean L. Risk behaviors and psychosocial stressors in the New York City House Ball community: a comparison of men and transgender women who have sex with men. AIDS Behav 2010;14:351-8. PubMed abstract.
- CDC. HIV testing among transgender women and men — 27 states and Guam, 2014–2015. MMWR 2017;66:883–887.
- Lemons A, Beer L, Finlayson T, Hubbard McCree D, Lentine D, Shouse RL. Characteristics of HIV-positive transgender men receiving medical care: United States, 2009–2014. Am J Public Health 2018;108(1):128-30. PubMed abstract.
- Reisner SL, Jadwin-Cakmak L, White Hughto JM, Martinez M, Salomon L, Harper GW. Characterizing the HIV prevention and care continua in a sample of transgender youth in the U.S. AIDS Behav. 2017; 21(12):3312-3327. PubMed abstract.
- Poteat T, Malik M, Scheim A, Elliott A. HIV prevention among transgender populations: knowledge gaps and evidence for action. Curr HIV/AIDS Rep. 2017;14(4):141-152. PubMed abstract.
- Mizuno Y, Frazier EL, Huang P, Skarbinski J. Characteristics of transgender women living with HIV receiving medical care in the United States. LGBT Health. 2015;2(3):228-34. PubMed abstract.
- National Center for Transgender Equality; Annual report 2016. The T’s Not Silent.